Mocht u kanker-actueel de moeite waard vinden en ons willen ondersteunen om kanker-actueel online te houden dan kunt u ons machtigen voor een periodieke donatie via donaties: https://kanker-actueel.nl/NL/donaties.html of doneer al of niet anoniem op - rekeningnummer NL79 RABO 0372931138 t.n.v. Stichting Gezondheid Actueel in Amersfoort. Onze IBANcode is NL79 RABO 0372 9311 38
Elk bedrag is welkom. En we zijn een ANBI instelling dus uw donatie of gift is in principe aftrekbaar voor de belasting.
En als donateur kunt u ook korting krijgen bij verschillende bedrijven:
1 mei 2017: Wanneer kankerpatienten met lymfklierkanker (indolent non-Hodgkin's lymphoma, chronische lymfatische leukemie (CLL) of multiple myeloma (Kahler) met een te laag HB veroorzaakt door hun kanker naast hun EPO ook intraveneus ijzer krijgen toegevoegd dan stijgt hun HB sneller en blijft langer stabiel dan wanneer patienten alleen EPO krijgen. Een verschil van 40 procent tussen beide groepen: 93 procent versus 53 procent.
Dit blijkt uit een gerandomiseerde studie met totaal 57 patienten. Zie grafiek hieronder. Tekst gaat verder onder grafiek
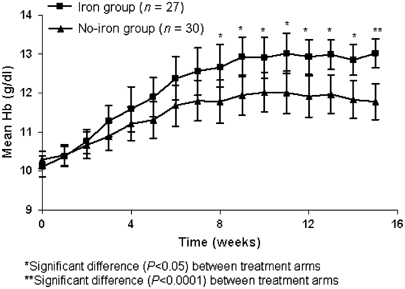
Conclusie uit deze studie:
Bij patiënten met lymfoproliferatieve maligniteiten en kankerverwante bloedarmoede bleek dat gelijktijdige toediening van subcutane epoëtine beta en intraveneuze ijzersuccrose gelijktijdig effectiever is dan alleen epoëtine beta. Gelijktijdige intraveneuze ijzertoediening verhoogde de Hb-niveaus aanzienlijk en gaf een hoger percentage Hb-responses, en leverde snellere Hb stijging op. Bovendien bleek de wekelijkse dosis epoëtine dosis met ten minste 25% verminderd. Zo tonen onze gegevens, samen met die van Auerbach et al., 12 en Henry et al., 13 (zie 12 en 13 in referentieliijst onderaan dit artikel) aan dat intraveneuze ijzersuppletie een belangrijke overweging is in de optimalisatie van de respons op een behandeling met ESA's voor kankergerelateerde bloedarmoede en moet overwogen worden voor opname in de klinische richtlijnen.
(Bovenstaande is een google vertaling van deze originele conclusie)
(iron-replete patients with lymphoproliferative malignancies and cancer-associated anemia found that concomitant once weekly administration of subcutaneous epoetin beta and intravenous iron sucrose is markedly more effective than epoetin beta alone. Concomitant intravenous iron administration significantly increased Hb levels and the proportion of Hb responders, and produced faster Hb responses. Moreover, the weekly epoetin dose requirement was decreased by at least 25%. Thus, our data, along with those of Auerbach et al.12 and Henry et al.,13 show that intravenous iron therapy is an important consideration in the optimization of response to treatment with ESAs for cancer-related anemia and should be considered for inclusion in clinical guidelines.)
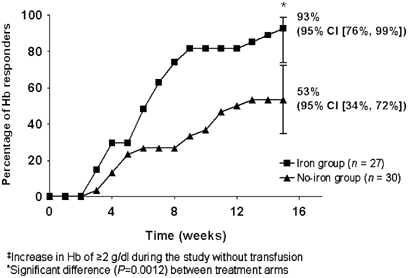
In bovenstaande grafiek is te zien dat het verschil 40 procent bedraagt tussen wel of geen ijzersuppletie:
Ook in deze reviewstudie: Iron supplementation, response in iron-deficiency anemia: analysis of five trials. blijkt ijzersuppletie een meerwaarde te hebben.
En ook deze studie is interessant waar ijzer intraveneus vervangen is door oraal ijzer: Oral sucrosomial iron versus intravenous iron in anemic cancer patients without iron deficiency receiving darbepoetin alfa: a pilot study.

In het volledige studieverslag: Addition of intravenous iron to epoetin beta increases hemoglobin response and decreases epoetin dose requirement in anemic patients with lymphoproliferative malignancies: a randomized multicenter study wordt gedetailleerd omschreven hoe de onderzoekers te werk zijn gegaan. Het abstract van deze studie staat onderaan dit artikel en is een welkome aanvulling op onderstaande informatie denk ik.
6 april 2016: Bron: Can J Hosp Pharm. 2015 Jul-Aug; 68(4): 304–310.
Uit een gerandomiseerde kleinschalige studie bij patienten die een nierdialyse ondergaan en daarmee ook bloedarmoede blijkt dat 1x per week ijzersuppletie via infuus betere resultaten geeft dan bloedinfusies met EPO enz., (erythropoiesis-stimulating agents (ESAs)), zowel op opbouwen van HB als op de leverwaarden en is patiënt vriendelijker dan de bloedtransfusies.
Hier het schema zoals dat werd gehanteerd in de studie, dus als het HB en de leverwaarden binnen de voorgeschreven waarden bleven waren er geen infusen of ijzersuppletie nodig. Uit de studie bleek dat met ijzersuppletie een extra ingreep veel minder vaak nodig was dan met de bloedtransfusies.
Nu heb ik te weinig verstand van dit soort zaken om het studierapport ook in goed Nederlands te vertalen. Dus als u belangstelling hebt print dit studierapport uit en neem het mee naar uw behandelend arts en bespreek dit met haar/hem.
Het volledige studierapport: Outcomes Associated with Conventional Accelerated Versus Once-Weekly IV Iron Therapy in Outpatients Undergoing Hemodialysis
Onderaan het abstract van deze studie
Update 4 maart 2016: Pinowski wees me op een fout aan het eind van het artikel dat ik gecorrigeerd heb.
Update 27 april 2011: volgens mij is dit antwoord nog steeds correct. Wel lees ook hoe EPO de kans op vroegtijdig overlijden vergroot. Klik op dit artikel: EPO vergroot risico op eerder overlijden blijkt uit grote studie gepubliceerd in The Lancet
Het Hb gehalte - hemoglobine is zo laag. Hoe kan ik dat hoger krijgen?
Bij kankerpatienten en vooral bij patienten die chemokuren volgen of bestralingen ondergaan zakken de hemoglobine waarden vaak snel en vaak onder een vereist minimum. Gevolg is dat mensen zich erg snel moe gaan voelen en totaal geen energie meer hebben. Standaard wordt daarop regulier ingegrepen, als het Hb onder de 5 zakt meestal, met bv. een bloedtransfusie, maar ook krijgen sommige patiënten EPO (bekend als bloeddoping bij o.a. wielrenners, zoals 5-voudig Tourwinnaar Lance Armstrong daarvan wordt beschuldigd dit te gebruiken of gebruikt te hebben) in de vorm van bv. EPREX. Dit laatste zijn echter hele dure middelen en zowel een bloedtransfusie als Eprex heeft maar een beperkte 'houdbaarheid'. Er zijn kankerpatiënten die elke drie weken een bloedtransfusie of Eprex nodig hebben.
Ook extra voedingssupplementen worden wel gegeven maar wij horen toch niet zo vaak dat deze relatief dure middelen die je ook nog eens zelf moet betalen echt effect hebben op je Hb waarden. De beste resultaten lijken te worden verkregen met gezonde bepaalde voeding zoals drie keer per week vette vis, melkzuur gefermenteerde biologische groentensappen, vooral ook tomatensap en de middelen Flor Essence en Noni (zie wat dit voor middelen zijn onder andere alternatieve middelen) lijken ook het Hb en energie niveau goed te stimuleren. En kijk eens onder Okinawa-leefstijl. Daarin een aantal uitstekende tips o.a over voeding, Aldus verhalen en ervaringen van een aantal kankerpatiënten. Maar check dit ook bij uw (orthomoleculaire) arts-oncoloog, neem het desnoods op proef en vraag of uw arts twee tot vier weken later wilt nameten of het ook effect heeft gehad op uw Hb gehalte. Los van of u zelf verbetering voelt kan dit een bewijs of stimulans zijn deze natuurlijke aanpak te verkiezen boven epo of bloedtransfusie.
Van imand uit onze mailgroep kregen we onderstaande informatie over wat Hb waarden nu precies zijn, waarvoor dank en hier ongewijzigd geplaatst:
Hb of hemoglobine-waarden (millimol per liter bloed): vrouwen: - normale Hb-gehalte ...................... 7,3 - 10 - bloedarmoede ............................< 7,3 mannen: - normale Hb-gehalte ...................... 7,8 - 10,8 - bloed-armoede ..........................< 7,8 Deze zijn het gevolg van te veel bloed (polycytemie):
Algemene klachten voor PV, dat staat voor polyglobulie, is dus anders dan een te laag HB:
De volgende algemene klachten/symptomen komen voort uit een overvulde bloedcirculatie: Vermoeidheid, lusteloosheid, hoofdpijn, drukkend gevoel in het hoofd, kortademig bij inspanning, concentratiestoornissen en sterk verminderde levenslust, werklust en vermogen zijn meer algemene kenmerken. Een PV patiënt voelt zich mat, suf, loom, traag, slap en futloos. tekenen van overvulde bloedcirculatie : Verkleuringen - een pletorisch (overmatige roodverkleuring) gelaat, rode handen/vingers en voeten/tenen. - blauw/rood verkleuring (acrocyanose) van neuspunt/gelaat en van de handen en voeten - treedt op bij toename van de hematocriet (Ht) tot boven 0.60 door relatieve zuurstofonderverzadiging van de rode bloedcellen. Het bloed is veel te dik en stroperig, zodat niet alle rode bloedcellen voldoende zuurstof tot zich nemen in de longen. - bloeddoorlopen ogen is een versterkte vaattekening van het wit van de oogbol en zeer karakteristiek voor PV. Ernstige soms levensbedreigende trombose in de grote bloedvaten door te dik en te stroperig bloed door een verhoogd hematocriet. De stroperigheid van het te dikke bloed door toename van de Ht verergeren de microvasculaire circulatiestoornissen tot macrovasculaire afsluitingen of trombose van de hersen-, hart-en beenarteriën met als gevolg: - TIA’s - CVA (cerebrovasculaire accidenten) oftewel beroerte - hartbenauwdheidspijn (angina pectoris) en hartinfarct - pijnlijke zwerende tenen - soms plotseling weefselversterf of amputatie van een teen - pijn in de benen bij het lopen (claudicatio intermittens) door afsluiting van een been arterie in de lies - sterk verhoogde kans op aderontsteking en een trombosebeen soms gecompliceerd door longembolie - Budd-Chiari syndroom door stolsels in de lever Verhoogd urinezuur met kans op jicht en nierstenen. Jeuk, vooral na het douchen Dit is zeer typisch voor PV en moeilijk te behandelen, maar reageert vaak goed op behandeling met interferon. Nabloeden na ingrepen, operaties en verwondingen. De bloedingsneiging bij PV is het gevolg van een stolselvormingsstoornis door te weinig bloedplasma en teveel en te dik bloed en deze neiging tot bloeden verdwijnt vaak na correctie van de Ht. Lichte miltvergroting bij PV geeft meestal geen klachten. PV kan na vele jaren overgaan in myelofibrose met myeloide metaplasie met symptomen zoals bij de primaire myelofibrose met myeloide metaplasie. De klachten bestaan uit bezwaren van een te grote milt: pijn en gauw vol gevoel na eten, vermagering, nachtzweet, vermoeidheid etc. De frequentie van myelofibrose is 15% na 10 jaar en 40% na 16 jaar. De frequentie van leukemie bij hydrea behandelde PV patiënten is ongeveer 10% na 15 jaar.
The findings of this study suggest that a once-weekly iron dosing regimen may be superior to a conventional accelerated dosing regimen for managing iron deficiency anemia in patients who are undergoing hemodialysis
Outcomes Associated with Conventional Accelerated Versus Once-Weekly IV Iron Therapy in Outpatients Undergoing Hemodialysis
Abstract
Background:
Although parenteral iron replacement is a key aspect of managing anemia in patients who are undergoing hemodialysis, studies evaluating novel iron dosing regimens are scarce.
Objective:
To compare the effectiveness of a once-weekly IV iron dosing strategy with that of a conventional accelerated iron dosing regimen in patients undergoing hemodialysis.
Methods:
In this retrospective cohort study, patient-specific information was collected for individuals undergoing hemodialysis who received IV iron between June 1, 2010, and June 30, 2012, at a community hospital in southwestern Ontario. The primary outcomes were hemoglobin level and utilization of an erythropoiesis-stimulating agent for 2 groups of patients: those receiving iron according to a once-weekly IV regimen and those receiving iron by a conventional accelerated IV regimen.
Results:
Of the 148 patients who met the inclusion criteria, 99 (66.9%) received iron by a conventional accelerated regimen and 49 (33.1%) by a once-weekly IV regimen. Generalized estimating equations developed from 313 observations obtained from these 148 patients suggested that average transferrin saturation percentage and iron concentration were both significantly higher in the group that received iron once weekly than in the group that received iron by the conventional accelerated regimen (p = 0.014 and 0.008, respectively). The mean weekly dose of erythropoiesis-stimulating agent was significantly lower in the once-weekly administration group than in the conventional administration group (7419 versus 10 706 units; p = 0.041). The 2 groups did not differ significantly in terms of hemoglobin concentration (p = 0.46) or ferritin level (p = 0.13).
Conclusions:
The findings of this study suggest that a once-weekly iron dosing regimen may be superior to a conventional accelerated dosing regimen for managing iron deficiency anemia in patients who are undergoing hemodialysis.
References
iron-replete patients with lymphoproliferative malignancies and cancer-associated anemia found that concomitant once weekly administration of subcutaneous epoetin beta and intravenous iron sucrose is markedly more effective than epoetin beta alone. Concomitant intravenous iron administration significantly increased Hb levels and the proportion of Hb responders, and produced faster Hb responses.
Original Article
Leukemia (2007) 21, 627–632. doi:10.1038/sj.leu.2404562; published online 25 January 2007
Addition of intravenous iron to epoetin beta increases hemoglobin response and decreases epoetin dose requirement in anemic patients with lymphoproliferative malignancies: a randomized multicenter study
M Hedenus1, G Birgegård2, P Näsman3, L Ahlberg4, T Karlsson5, B Lauri6, J Lundin7, G Lärfars8 and A Österborg7
- 1Department of Internal Medicine, Sundsvall Hospital, Sundsvall, Sweden
- 2Department of Hematology, Akademiska Hospital, Uppsala, Sweden
- 3Center for Safety Research, Royal Institute of Technology, Stockholm, Sweden
- 4Department of Medicine, University Hospital, Linköping, Sweden
- 5Department of Medicine, St Görans Hospital, Stockholm, Sweden
- 6Department of Medicine, Sunderby Hospital, Luleå, Sweden
- 7Departments of Hematology and Oncology, Karolinska University Hospital, Stockholm, Sweden
- 8Department of Medicine, Södersjukhuset, Stockholm, Sweden
Correspondence: Dr M Hedenus, Department of Internal Medicine, Sundsvall Hospital, Sundsvall S-851 86, Sweden. E-mail: michael.hedenus@lvn.se
Received 22 November 2006; Revised 30 November 2006; Accepted 5 December 2006; Published online 25 January 2007.
Abstract
This randomized study assessed if intravenous iron improves hemoglobin (Hb) response and permits decreased epoetin dose in anemic (Hb 9–11 g/dl), transfusion-independent patients with stainable iron in the bone marrow and lymphoproliferative malignancies not receiving chemotherapy. Patients (n=67) were randomized to subcutaneous epoetin beta 30 000 IU once weekly for 16 weeks with or without concomitant intravenous iron supplementation. There was a significantly (P<0.05) greater increase in mean Hb from week 8 onwards in the iron group and the percentage of patients with Hb increase  2 g/dl was significantly higher in the iron group (93%) than in the no-iron group (53%) (per-protocol population; P=0.001). Higher serum ferritin and transferrin saturation in the iron group indicated that iron availability accounted for the Hb response difference. The mean weekly patient epoetin dose was significantly lower after 13 weeks of therapy (P=0.029) and after 15 weeks approximately 10 000 IU (>25%) lower in the iron group, as was the total epoetin dose (P=0.051). In conclusion, the Hb increase and response rate were significantly greater with the addition of intravenous iron to epoetin treatment in iron-replete patients and a lower dose of epoetin was required.
2 g/dl was significantly higher in the iron group (93%) than in the no-iron group (53%) (per-protocol population; P=0.001). Higher serum ferritin and transferrin saturation in the iron group indicated that iron availability accounted for the Hb response difference. The mean weekly patient epoetin dose was significantly lower after 13 weeks of therapy (P=0.029) and after 15 weeks approximately 10 000 IU (>25%) lower in the iron group, as was the total epoetin dose (P=0.051). In conclusion, the Hb increase and response rate were significantly greater with the addition of intravenous iron to epoetin treatment in iron-replete patients and a lower dose of epoetin was required.
References
- Rizzo JD, Lichtin AE, Woolf SH, Seidenfeild J, Bennett CL, Cella D et al. Use of epoetin in patients with cancer: evidence-based clinical practice guidelines of the American Society of Clinical Oncology and the American Society of Hematology. Blood 2002; 100: 2303–2320. | Article | PubMed | ISI | ChemPort |
- Bokemeyer C, Aapro MS, Courdi A, Foubent J, Link H, Österborg A. EORTC guidelines for the use of erythropoietic proteins in anaemic patients with cancer. Eur J Cancer 2004; 40: 2201–2216. | Article | PubMed | ISI | ChemPort |
- National Comprehensive Cancer Network. Clinical Practice Guidelines in Oncology – v.2.2006. Cancer- and treatment-related anemia. Version 2.2006. http://www.nccn.org/professionals/physician_gls/f_guidelines.asp. Accessed April 19, 2006.
- Roy CN, Andrews NC. Anemia of inflammation: the hepcidin link. Curr Opin Hematol 2005; 12: 107–111. | Article | PubMed | ISI | ChemPort |
- Nemeth E, Ganz T. Regulation of iron metabolism by hepcidin. Annu Rev Nutr 2006; 26: 323–342. | Article | PubMed | ChemPort |
- Glaspy J, Cavill I. Role of iron in optimizing responses of anemic cancer patients to erythropoietin. Oncology 1999; 13: 461–473. | PubMed | ISI | ChemPort |
- Weiss G, Goodnough LT. Anemia of chronic disease. N Engl J Med 2005; 352: 1011–1023. | Article | PubMed | ISI | ChemPort |
- Glaspy J, Beguin Y. Anaemia management strategies: optimising treatment using epoetin beta (NeoRecormon). Oncology 2005; 69 (Suppl 2): 8–16. | Article | PubMed |
- Cavill I, Auerbach M, Bailie GR, Barrett-Lee P, Beguin Y, Kaltwasser P et al. Iron and the anaemia of chronic disease: a review and strategic recommendations. Curr Med Res Opin 2006; 22: 731–737. | Article | PubMed | ChemPort |
- Macdougall IC. Strategies for iron supplementation: oral versus intravenous. Kidney Int 1999; 69 (Suppl): S61–S66. | Article | ChemPort |
- Locatelli F, Aljama P, Barany P, Canaud B, Carera F, Eckardt KU et al. European Best Practice Guidelines Working Group. Revised European best practice guidelines for the management of anaemia in patients with chronic renal failure. Nephrol Dial Transplant 2004; 19 (Suppl 2): ii1–ii47. | Article | PubMed |
- Auerbach M, Ballard H, Trout RJ, McIlwain M, Ackerman A, Bahrain H et al. Intravenous iron optimizes the response to recombinant human erythropoietin in cancer patients with chemotherapy-related anemia: a multicenter, open-label, randomized trial. J Clin Oncol 2004; 22: 1301–1307. | Article | PubMed | ChemPort |
- Henry DH. The role of intravenous iron in cancer-related anemia. Oncology (Williston Park) 2006; 20 (Suppl 6): 21–24. | PubMed |
- Junca J, Fernandez-Aviles F, Oriol A, Navarro JT, Milla F, Sancho JM et al. The usefulness of the serum transferrin receptor in detecting iron deficiency in the anemia of chronic disorders. Haematologica 1998; 83: 676–680. | PubMed | ChemPort |
- Mast AE, Blinder MA, Lu Q, Flax S, Dietzen DJ. Clinical utility of the reticulocyte hemoglobin content in the diagnosis of iron deficiency. Blood 2002; 99: 1489–1491. | Article | PubMed | ChemPort |
- Cazzola M, Beguin Y, Kloczko J, Spicka I, Coiffier B. Once-weekly epoetin beta is highly effective in treating anaemic patients with lymphoproliferative malignancy and defective endogenous erythropoietin production. Br J Haematol 2003; 122: 386–393. | Article | PubMed | ISI | ChemPort |
- Österborg A, Brandberg Y, Molotova V, Iosava G, Abdulkadyrov K, Hedenus M et al. Randomized, double-blind, placebo-controlled trial of recombinant human erythropoietin, epoetin beta, in hematologic malignancies. J Clin Oncol 2002; 20: 2486–2494. | Article | PubMed | ISI | ChemPort |
- Hedenus M, Adriansson M, San Miguel J, Kramer MH, Schipperus MR, Juvonen E et al. Efficacy and safety of darbepoetin alfa in anaemic patients with lymphoproliferative malignancies: a randomized, double-blind, placebo-controlled study. Br J Haematol 2003; 122: 394–403. | Article | PubMed | ISI | ChemPort |
- Dammacco F, Castoldi G, Rödjer S. Efficacy of epoetin alfa in the treatment of anemia of multiple myeloma. Br J Haematol 2001; 113: 172–179. | Article | PubMed | ISI | ChemPort |
- Besarab A, Frinak S, Yee J. An indistinct balance: the safety and efficacy of parenteral iron therapy. J Am Soc Nephrol 1999; 10: 2029–2043. | PubMed | ISI | ChemPort |
- Bohlius J, Weingart O, Trelle S, Engert A. Cancer-related anemia and recombinant human erythropoietin – an updated overview. Nat Clin Pract Oncol 2006; 3: 152–164. | Article | PubMed | ChemPort |
Plaats een reactie ...
9 Reacties op "Hb of hemoglobine waarden: Mijn Hb is zo laag , hoe kan ik dat verbeteren?"
Gerelateerde artikelen
- FAQ - Veel gestelde vragen
- Sitehulp. Hoe vindt u informatie en artikelen op kanker-actueel?
- Wat is endometriose en hoe is dat te behandelen en kun je daarvan genezen?
- Waar in Europa wordt nog meer dendritische celtherapie gegeven? Hier een aantal adressen
- Wim Huppes staat 18 en 20 november 2024 terecht in de rechtbank Rotterdam nadat 4 nabestaanden en 1 overlevende hem hebben aangeklaagd
- Tineke geeft haar mening over het levenseinde in deze coronacrisis
- Crowdsurfing project: Helpen jullie mee met Keila en Yajaira en hun kinderen met het afbouwen van een winkeltje zodat zij in hun eigen levensonderhoud kunnen voorzien?
- Mevrouw B. en haar dochter met borstkanker en ook haar man hebben baat bij waterstofapparaat. Een ervaringsverslag
- Wat is een darmmicrobioomtest en wat zegt een uitslag over de status van je darmen en gezondheid in het algemeen?
- Wie heeft tips voor mij over hoe om te gaan met ziekte van Waldenstrom? Oncoloog wil zware chemo geven. Is er een alternatief?
- Een neuspray en mondspray zijn beschikbaar om te beschermen tegen het coronavirus - Covid-19. Te bestellen voor slechts 26 euro voor 1 maand gebruik per persoon.
- Wat kun je doen na het overleven van een levensbedreigende ziekte?
- 20 vragen die je aan de oncoloog of behandelend arts kunt stellen na een diagnose of een recidief van kanker. Samengesteld door Kees Braam
- Heeft er iemand ervaring met het innemen van petroleum tegen kanker?
- Is Chaga betula - betuline zuur interessant voor kankerpatienten?
- Vergroot deodorant de kans op borstkanker tijdens bestraling? Gerandomiseerde studies bewijzen van niet. Deodorant is veilig te gebruiken zegt ook arts-bioloog drs. Valstar.
- Wat is nu eigenlijk het verschil tussen adenocarcinomen, plaveiselcarcinomen, basaalcelcarcinomen, sarcomen en blastomen?
- Deelnemers gevraagd voor laagdrempelig onderzoek om zelf GC-Maf op te wekken door KEFIR plus BIEST (Bovine - Colostrum) te maken en gebruiken.
- Waar moet je op letten bij de aankoop van extracten van medicinale paddenstoelen? Hier wat richtlijnen
- Mijn ervaringen met dr. Robert Gorter en het Medisch Centrum Keulen. Een waarschuwing
- Is stopzetting van bepaalde complementaire behandelingen door CZ en andere ziektekostenverzekeraars terecht of een schaamteloze eenzijdige bezuiniging ten koste van patienten?
- Wat is nanothermia (= een vorm van hyperthermie met nanodeeltjes) en zijn er mensen die hier ervaring mee hebben?
- Zijn zoetstoffen schadelijk voor de gezondheid van de mens? Nieuw onderzoek ziet aantasting van darmflora door bepaalde zoetstoffen.
- Is Rode gist rijst (Red Yeast rice) beter dan statines om een hartinfarct te voorkomen? Arts-bioloog Engelbert Valstar analyseert aan de hand van de literatuur en kan Red Yeast Rice aanbevelen
- Waarom mag ik niet sterven als terminale kankerpatient?
- Laetrile - B-17 is dat een goed middel als preventie en bestrijding van kanker?
- Verzorging bij chemokuren. Tips van patienten hoe om te gaan met jezelf tijdens een chemokuur om deze beter te verdragen
- Maakt pijnstiller oxycodon van patienten een verslaafde? Is oxycodon de nieuwe nicotine? In Amerika stierven al honderduizenden mensen aan een overdosis.
- Hoe kun je mucositis - slijmvliesbeschadigingen in de mond door bestraling - radiotherapie voorkomen en behandelen?
- Immuuntherapie bij kanker. Hoe werkt dat nu precies?
- Wie heeft ervaring met intercostale neuralgie in relatie tot uitgezaaide borstkanker (bot-metastasen)? Weet iemand of hier koortsaanvallen bij horen en/of aantasting van de lever?
- Artsen zouden bijna allemaal chemo afwijzen als ze ongeneeslijk ziek zijn. Klopt die bewering wel?
- Welke man met teelbalkanker uit Limburg wil zijn verhaal vertellen aan journaliste van de Limburger?
- Diagnostische testen zoals bloedtesten, ontlastingstesten, urinetesten, weefseltesten enz, wat zijn dat? Waarvoor dienen ze? En kan ik die als patient ook zelf aanvragen?
- Hb of hemoglobine waarden: Mijn Hb is zo laag , hoe kan ik dat verbeteren?
- Wie heeft ervaring met verwijderen van de testikels om zo prostaatkanker te remmen?
- Wat is de meerwaarde van een 7-Tesla MRI in vergelijking met een gewone MRI?
- Waarom worden nog steeds hormonen als MPA en 17-B-Oestradiol toegestaan terwijl bekend is dat dit kanker veroorzaakt?
- Gelijke rechten door Jesaja de Vos: deel dit statement met wie je wilt
- Lijnzaadolie en hennepolie. Waarom hennepolie en lijnzaadolie goed zouden zijn?
- Neutropenie: Helpt neupogen of neulasta wel tegen neutropenie - tekort aan witte bloedlichaampjes - veroorzaakt door chemo? En zijn er niet toxische natuurlijke alternatieven voor?
- Dieetproblemen. Is het niet moeilijk om als kankerpatient het Houtsmullerdieet of Moermandieet te volgen en kun je dat van de ene op de andere dag zomaar doen?
- Wie heeft ervaring met dr. Rath? Ik heb longkanker
- Heeft iemand ervaring met gebruik van prostasol na hormoonresistentie van uitgezaaide prostaatkanker?
- Heeft iemand ervaring met crizotinib voor longkanker met ALK mutatie?
- Heeft iemand ervaring met papayabladeren naast chemo?
- Wie heeft ervaring met hypec behandeling voor eierstokkanker?
- Heeft iemand persoonlijk ervaring met NOVO TFF-100A voor hersentumoren?
- Ervaringen met alternatief niet altijd positief. Ook niet bij dr. Vogl. Een persoonlijke ervaring
- Levertraanzalf helpt goed tegen hand / voetsyndroom veroorzaakt door chemo, met name Xeloda - capecitabine
- De Mexicaanse griep en vaccineren. Arts-bioloog Engelbert Valstar trekt zijn conclusies op basis van wetenschappeliijke analyse en feiten
- Waarom hebben we de website kanker-actueel opgezet?
- Voedingssupplementen: een aantal vragen over bepaalde voedingsupplementen bij elkaar gezet
- Besteladressen: Waar kan ik voedingssupplementen bestellen? Hier enkele betrouwbare adressen, waar u ook korting kunt krijgen als u donateur wordt van kanker-actueel
- Orthomoleculaire arts. Heeft u het telefoonnummer van een betrouwbare orthomoleculaire arts?
- Houtsmullerdieet. Waarom zou je het Houtsmullerdieet gaan gebruiken als preventie van kanker?
- Vlees. Waarom is vlees slecht voor kankerpatiënten?
- Magnetron koken. Waarom is eten koken en opwarmen in de magnetron schadelijk?
- Sceptische arts. Mijn behandelend arts gelooft niet in diëten en vitamines. Hoe overtuig ik hem?
- Slechte eetgewoontes en verslavingen als roken en suiker.. Ik vind stoppen met roken zo moeilijk en hou zo van zoet!
- Hoe kom ik aan kopieën van artikelen en/of studierapporten die op kanker-actueel worden vermeld?
- Groene thee: Waarom is groene thee zo goed?
- Natuurarts - orthomoleculaire arts. Is een natuurarts hetzelfde als een orthomoleculaire arts?
- Antineoplastontherapie. Wat houdt een antineoplastontherapie in die dr. Burzynski gebruikt?
- Amastest. Wat is een AMAS test?
- Kahler - Multi Myeloma (MM). Waar kan ik info krijgen over Kahler - MM - Multi Myeloma?
- Hyperthermie. Wat is hyperthermie? En wat is het verschil tussen de verschillende vormen van hyperthermie?
- Waarom zijn omega vetzuren (bv. vette vis) goed voor een mens en vooral voor kankerpatiënten?
- Probiotica. Wat is probiotica en waar kan je het kopen?
- Wat zijn fase I, II en III studies en wat heb je er als deelnemende patient nog aan?
- Medicinale marihuana - cannabis. Hoe kom ik aan goeie marihuana of cannabis? Hier het antwoord.
- Tomaten en anti-oxidante werking door lycopeen. Waarom zijn tomaten gekookt beter dan ongekookt?
- Informatie over CT-scan en PET-scan op een rijtje gezet met o.a. de voordelen en nadelen van contrastvloeistof
- Wat kan ik doen tegen pijn veroorzaakt door mijn kanker? Zijn er ook niet toxische manieren van pijnbestrijding?
- Klachten in de gezondheidszorg. Waar kan ik terecht met mijn klachten over een slechte behandeling in een ziekenhuis en/of door artsen? Zie pagina nuttige adressen
- Sondevoeding zonder suiker. Kan ik ook sondevoeding krijgen zonder suiker die beter past in mijn dieet?



Ook waren de bloedplaatjes te laag.
Voel me ook moe totaal geen energie, Traplopen kost al veel moeite kortademigheid.
Gewoon lopen gaat ook bijna niet pijn in bovenbenen door ernstige bloedarmoede.
Misschien zijn de klachten bij mij extra voelbaar omdat ik ook een verminderde pompfunctie van mijn hart heb en een verminderde nierfunctie.
Hoop wel dat bloedwaarden snel weer op pijl zijn zodat ik volgende chemokuur kan krijgen.
In ieder geval de bloedwaarden altijd in samenhang met andere uitslagen interpreteren.
Slordig artikel dit.
Bedankt Kees Braam
webmaster
Vriendelijke groeten,
Els Batelaan-Vos
Epo kan je gerust, met eventueel een ijzerinfuus nemen, als vervanging voor bloed´. Wat is EPO?
Erythropoïetine (beter bekend onder de naam EPO) is een menselijk hormoon, dat normaal gesproken in de nieren wordt aangemaakt en dat de vorming van rode bloedcellen stimuleert. EPO zorgt dus voor meer bloed in het lichaam. Rode bloedcellen transporteren zuurstof, onder andere naar de spieren, en spelen dus een belangrijke rol in het uithoudingsvermogen.
Verder kan een goede voeding helpen zoals vette vis tomatensap etc. er staat daarover veel op het internet. Rood vlees, appelstroop, noten, Roosvice-ferro. Ferro staat voor ijzer. Lees goed de informatie die je hebt gekregen van het genootschap. Daarin staan zaken die je kunnen helpen.